Judith Domínguez-Cherit
Departamento de Dermatología, Instituto
Nacional de Ciencias Médicas y Nutrición
“Salvador Zuribán”, Ciudad de México.
dominguez.judith@gmail.com
Rafael López-Loya
Departamento de Dermatología, Instituto
Nacional de Ciencias Médicas y Nutrición
“Salvador Zuribán”, Ciudad de México.
rufis605@gmail.com
Sirenia Alejandra Castro-Molina
Departamento de Dermatología, Instituto
Nacional de Ciencias Médicas y Nutrición
“Salvador Zuribán”, Ciudad de México.
sireniacm@gmail.com
Llega a consulta un paciente masculino de 56 años debido a dolor intenso en las piernas de varios meses de evolución. Durante el interrogatorio nos hace saber que es taquero desde hace 28 años, su labor lo obliga a permanecer de pie varias horas durante las noches 6 días de la semana.
Refiere que desde hace unos años durante todo el día siente “pesadez”, calor, enrojecimiento y dolor muy intenso en las piernas, además de tener la necesidad de estar moviéndolas constantemente cuando se acuesta, ya que siente incomodidad. Nos informa que ha consultado a médicos en dos ocasiones y le diagnosticaron una infección en las piernas, por lo que le recetaron antibióticos. No tuvo alguna mejoría y por ello acudió con nosotros.
Como antecedentes personales menciona que padece hipertensión arterial desde hace 12 años tratada con enalapril, diabetes mellitus tipo II diagnosticada hace 6 años con pobre apego tanto a dieta como a tratamientos y obesidad tipo 2.
En la exploración física se pueden visualizar unas piernas con edema, placas eritematosas, venas varicosas, siendo la pierna derecha la más afectada. A la palpación se percibe calor, edema con signo de Godet y dolor a la manipulación.
Por los antecedentes y la exploración clínica se diagnostica al paciente con síndrome de piernas rojas, dermatitis por estasis secundaria a insuficiencia venosa. Le explicamos que será muy difícil revertir los cambios que actualmente presenta, sin embargo, le damos medidas terapéuticas y prevención de úlceras como el uso de medias de compresión que abarquen hasta arriba de la rodilla la mayor parte del día, reposo con elevación de las piernas y ejercicio físico al menos 30 minutos diario para mejorar la circulación.
¿Qué son las piernas rojas?
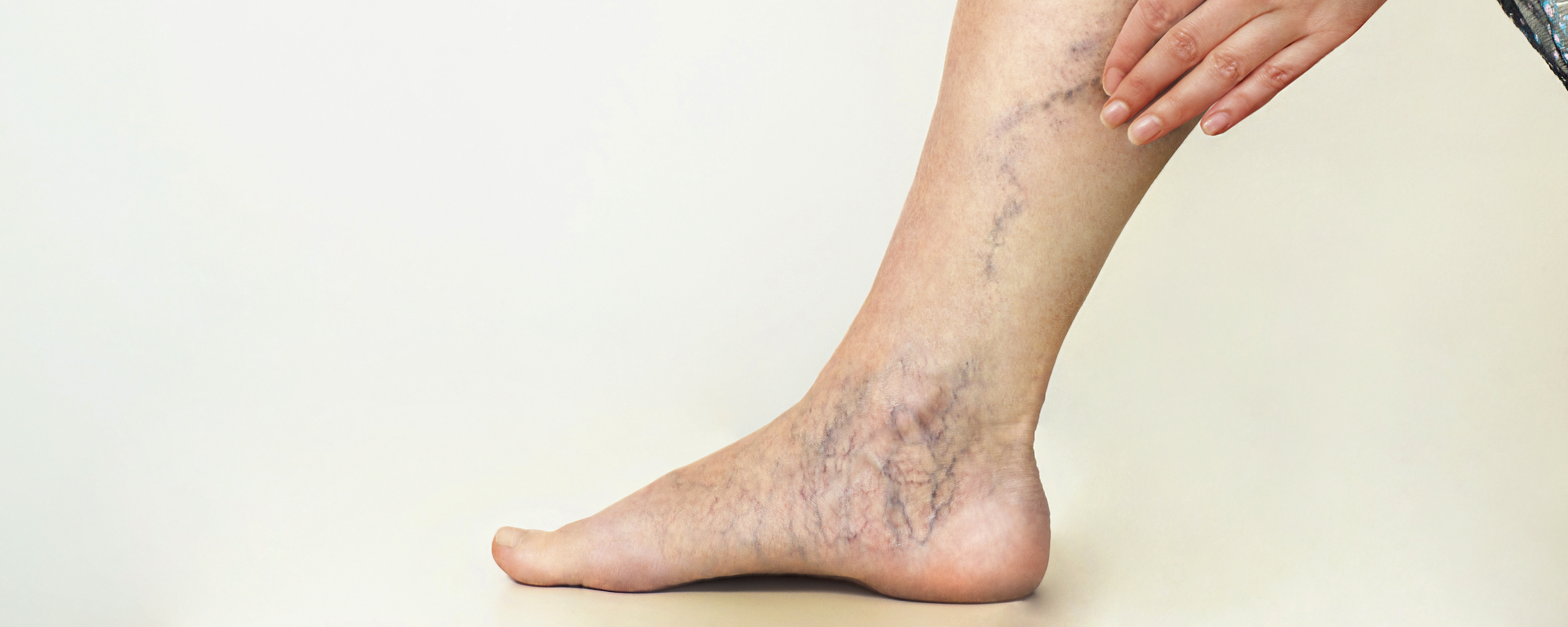
Las piernas rojas son una condición médica asociada con enfermedades dermatológicas y venosas que se presenta en pacientes con enfermedad venosa crónica, edema crónico o condiciones dermatológicas en miembros inferiores. Las manifestaciones clínicas de esta afección suelen ser bilaterales, provoca enrojecimiento, aumento de la temperatura y dolor en las extremidades inferiores y puede no haber signos de una respuesta inflamatoria sistémica. Suele afectar a pacientes con antecedentes de edema crónico, enfermedad venosa, afecciones dermatológicas, edad avanzada (>60 años), obesidad y con poca movilidad.1
Los síntomas suelen deberse a cambios inflamatorios crónicos causados por afecciones venosas y dermatológicas, las que con mayor frecuencia se asocian a piernas rojas son celulitis, trombosis venosa profunda (TVP), lipodermatoesclerosis, dermatitis por estasis, eritema nodoso, paniculitis, erisipela, malformaciones vasculares de la piel y tromboflebitis.
Los estudios han demostrado que entre 28% y 33% de los pacientes son diagnosticados erróneamente con celulitis debido a la falta de herramientas diagnósticas validadas y guías de tratamiento inadecuadas, lo que conlleva hospitalizaciones y tratamientos antibióticos innecesarios, favoreciendo la resistencia bacteriana.
A continuación, se describen aspectos de las causas más frecuentes de piernas rojas.
Celulitis
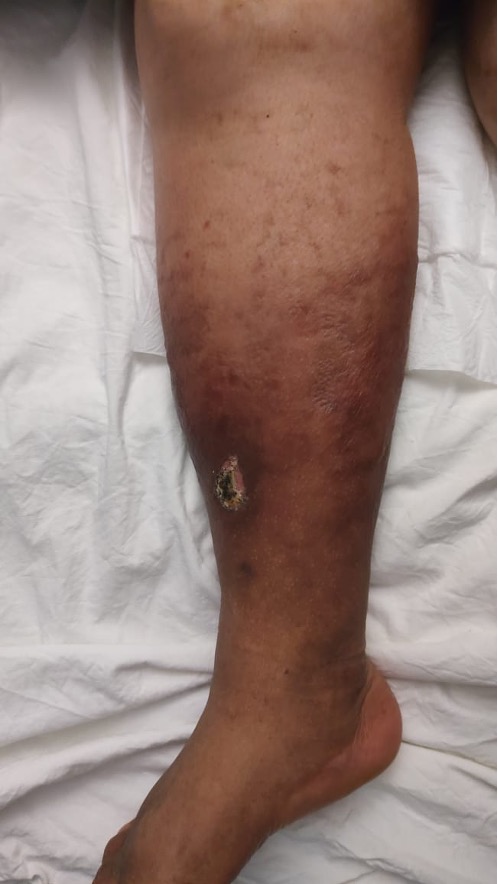
Afección unilateral, edema marcado y eritema con
exulceración cubierta por costra con dolor a la palpación.
Dx. Celulitis
La celulitis es una condición médica provocada generalmente por una infección bacteriana que afecta a la dermis y al tejido celular subcutáneo. Los principales patógenos etiológicos son el Staphylococcus aureus y Streptococcus. Los factores de riesgo son el edema y la linfedema (sobre todo si son crónicos, ya que los cambios en el drenaje linfático favorecen la colonización de los microorganismos en el líquido acumulado), las enfermedades cardiovasculares y los portales de entrada como las ulceraciones o los traumatismos.
En los miembros inferiores suele afectar de forma unilateral y muy raramente bilateral, con un inicio agudo y progresivo que se manifiesta por enrojecimiento, sensibilidad, calor e hinchazón de la piel, los bordes suelen estar bien delimitados y se extienden rápidamente.
El CREST (Clinical Resource Efficiency Support Team) es una herramienta diagnóstica que clasifica la celulitis según su gravedad, la presencia de sepsis y otras condiciones que favorecen su aparición, destacando que la celulitis bilateral de miembros inferiores es muy rara y sugiere pensar en otro diagnóstico.1, 3
Trombosis venosa profunda

La trombosis venosa profunda se produce cuando un coágulo de sangre bloquea el flujo sanguíneo a través de una vena, suele ocurrir tras una intervención quirúrgica, un traumatismo o una inmovilidad prolongada. Otros factores de riesgo son trombofilia, antecedentes familiares de TVP, edad superior a 60 años, obesidad, cáncer y embarazo.
Suele ser asintomática, pero puede incluir dolor unilateral, hinchazón, sensibilidad, aumento de la temperatura y realce de la vena. Una herramienta de diagnóstico que ayuda a estratificar la categoría de riesgo en leve, moderada o grave es la puntuación de Wells. El dímero D y la ecografía Doppler pueden ayudar a su diagnóstico. La anticoagulación farmacológica o los métodos mecánicos como el uso de medias de compresión son medidas preventivas en pacientes con factores de riesgo de TVP.1
Lipodermatoesclerosis

Afección bilateral con edema e hiperpigmentación,
descamación fina, dolor a la palpación.
Dx. Lipodermatoesclerosis
Es la inflamación de la grasa subcutánea que se manifiesta como una piel rígida, fibrosa, roja o marrón, que suele afectar a la zona media de la pantorrilla. Las piernas pueden desarrollar el característico signo de la “botella de champán invertida” causado por la fibrosis circunferencial. Durante la fase aguda, puede producirse una inflamación dolorosa en el tercio medio y distal de la pierna y puede confundirse con una celulitis o una flebitis.2
Dermatitis por estasis
Es el término propuesto para el eczema subagudo que se desarrolla en las piernas, normalmente en la zona tibial, como parte del espectro clínico de la insuficiencia venosa crónica. Las causas exactas aún se desconocen; sin embargo, como se desarrolla en los miembros inferiores, podemos suponer que la fuerza de la gravedad es el principal factor para su aparición. Otros factores de riesgo son la edad avanzada, la hipertensión arterial, el edema crónico, la insuficiencia venosa crónica, la insuficiencia cardiaca derecha, el linfedema, la obesidad y la diabetes. El aumento de la presión capilar y el compromiso de la integridad endotelial producen alteraciones en la barrera epitelial e inflamación local.
Sus manifestaciones son prurito, eritema de bordes indefinidos, descamación, liquenificación, dilatación venosa, edema, púrpura, pigmentación marrón, ulceración y atrofia.4
Paniculitis
Son un grupo de enfermedades de diversa etiología caracterizadas por la inflamación del tejido celular subcutáneo. Las manifestaciones clínicas consisten en el desarrollo de nódulos, generalmente dolorosos. Según el tipo de infiltración encontrado por los estudios histopatológicos, se clasifican en septales o lobulares.
El eritema nodoso es la variante más frecuente de la paniculitis aguda. Es una reacción de hipersensibilidad de tipo IV, desencadenada por diversos factores antigénicos como enfermedades inflamatorias, enfermedades autoinmunes, fármacos, infecciones, neoplasias. Se considera una lesión benigna porque suele desaparecer al cabo de unas semanas sin cicatrizar ni atrofiarse y su reaparición es infrecuente.
Conclusión
Las piernas rojas abarcan un amplio espectro de manifestaciones causadas por una o más etiologías que pueden irse presentando a lo largo de la evolución. El punto de partida es la insuficiencia venosa, motivo por el cual es necesario la prevención y la detección de pacientes con predisposición a desarrollarla. Lo más importante para evitar la progresión es el uso de medias compresivas, realizar actividad física y en el caso dado pérdida de peso.
Referencias bibliográficas
- 1. Salmon M. (2015) Differentiating between red legs and cellulitis and reviewing treatment options. Br J Community Nurs. 20(10):474-80.
- 2. O'Brien G, White P. (2021). The Red Legs RATED tool to improve diagnosis of lower limb cellulitis in the emergency department. Br J Nurs. 24;30(12): S22-S29.
- 3. Edwards G, Freeman K, Llewelyn M J, Hayward G. (2020). What diagnostic strategies can help differentiate cellulitis from other causes of red legs in primary care? BMJ; 368.
- 4. Lyon N, Fitzpatrick tB. (2014) afecciones y enfermedades cutáneas en pacientes geriátricos. en: Fitzpatrick Dermatología en medicina General. 8.a ed. Buenos aires: ed. Panamericana. p.1803-1820.
- 5. Elbendary A, Abdel-Halim MRE, Ragab G. (2022). Updates in cutaneous manifestations of systemic vasculitis. Curr Opin Rheumatol. Jan 1;34(1):25-32.
